オーストラリアのThe Royal Children’s Hospital (RCH)における小児心臓麻酔の実際についてのレポート第三弾です。第一弾(イントロ編)、第二弾(麻酔導入編)もそれぞれご覧ください。
麻酔維持
麻酔関連薬剤のチョイス
麻酔維持の方法は、麻酔コンサルタント次第です。鎮痛に関しては、多くの麻酔科医がフェンタニルの持続投与を行っています。新生児などではフェンタニル(と筋弛緩薬)のみで麻酔を行うこともありますが、鎮静が必要と判断した場合にはデクスメデトミジン 、ミダゾラム+ケタミン、またはプロポフォールの持続投与を追加します。ミダゾラム+ケタミンは重症患者に頻用されてきた歴史があるようですが、近年はデクスメデトミジンを手術室から使う症例が増えている印象です。
RCHの小児心臓麻酔では、吸入麻酔薬を使うことがあまりありませんでした。日本ではセボフルランなどを「血管拡張薬」として用いる小児心臓麻酔科医も少なくありません。疑問に思い、RCHの指導医であるコンサルタントに「なぜ吸入麻酔薬を使わないのか?」と聞いたところ、真剣な表情で「環境への配慮だ」という答えが返ってきました。オーストラリアは自然の多い広大な土地を持つ国だからか、環境に配慮している人がとても多いです。もちろん吸入麻酔薬による循環抑制作用も理由の一つではあるでしょうが、地球温暖化や環境汚染を引き起こす吸入麻酔薬の使用を減らそうという意識は強く感じました。
小児における筋弛緩モニターの信頼性の低さからなのか、RCHでは手術室抜管を目指していないからなのか、RCH の小児心臓外科症例では術中筋弛緩モニターは使われていません。前述に挙げた筋弛緩薬の中から一つ選び、持続投与、または導入時・執刀前・人工心肺、といったタイミングで「適当に」投与していきます。
パンクロニウムの他にも、日本では使用不可ですがオーストラリアで頻用されている薬剤があります。それは、出血を減らす目的で使用されるアプロチニンです。日本では臓器障害や死亡率上昇といった危惧から販売中止となっていますが、オーストラリアでは申請すれば使用可能です。RCHでは、新生児、再手術、チアノーゼ性の複雑心奇形、人工心肺を用いたシャント、体外式膜型人工肺下の患者では、特例としてアプロチニンを使用することがあります。そして、それ以外の患者に対しては、トラネキサム酸で代用します。
有能なシリンジポンプ
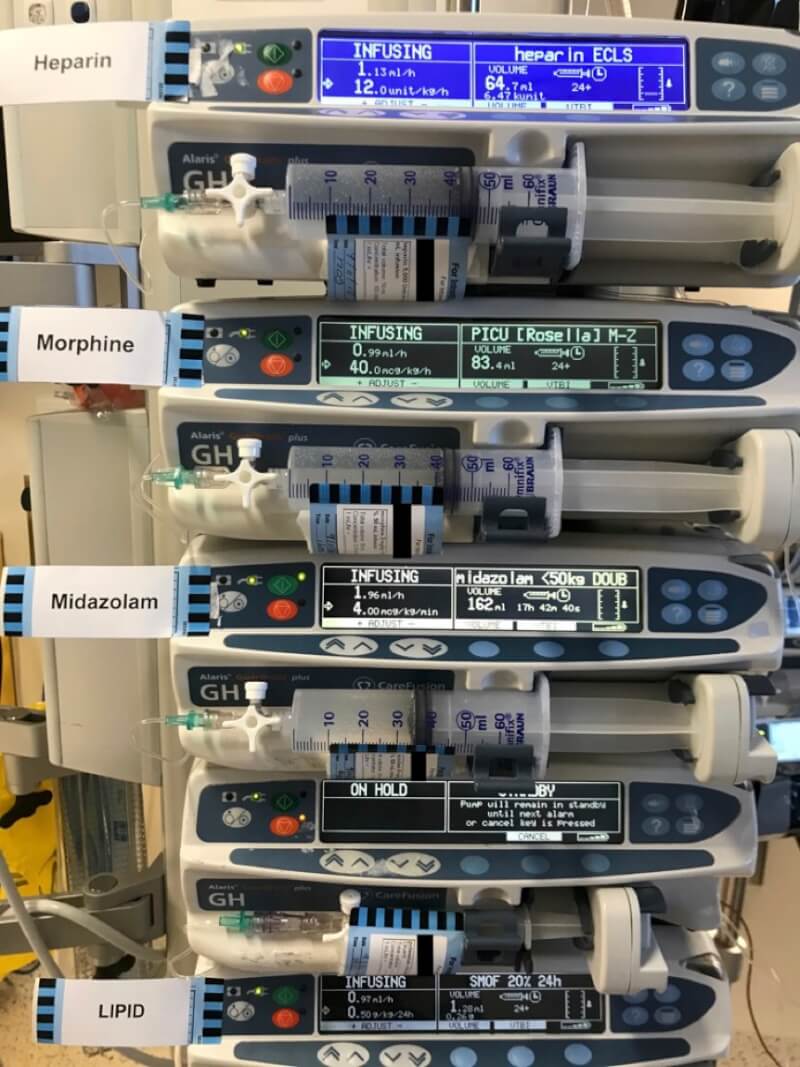
こちらで「便利だな」と感じる事の一つに、シリンジポンプの機能が挙げられます。RCHで使用される全てのシリンジポンプは、薬剤名と濃度、そして患者の体重を入力できるようになっています。部門別に頻用薬や希釈方法がデフォルトでインプットされており、濃度の修正も非常に簡単です。そして、上記の情報をインプットすることで、スクリーンには薬剤名とともに、「ml/h」だけでなく「mcg/kg/min」や「mg/kg/h」が表示されます。そのため、計算なしに誰が見ても一目瞭然で投与速度を理解できます。
この機能、想像以上にかなり便利です。麻酔科医同士の引き継ぎや術後PICUへの引き継ぎ、PICU内で集中治療医の入れ替わりなど、どんな時でも瞬時に薬剤名と投与速度が把握できます。また、それぞれの薬剤の通常の投与速度もインプットされていることから、その薬剤の範囲外の量を投与する際には警告メッセージが表示されますし、閉塞アラームの上限圧の変更や、ある容量を投与したら自動で投与を中止する、といったような、痒い所に手が届く機能を数多く備えています。
麻酔中の仕事負荷
ちなみに、麻酔テクニシャンは麻酔中も麻酔科医の手助けをしてくれます。例えば、血液ガス分析や追加の薬剤依頼、輸血依頼やダブルチェックといった、日本の麻酔科医が看護師にお願いしてしまうようなことも、全て麻酔テクニシャンがやってくれます。これ、麻酔科医や看護師の仕事が軽減されることにより、思わぬ効果も生み出します。例えば、日本でも、指導医とトレーニング中の若手医師が二人で麻酔を担当することで、症例を通して指導医が若手に教育を行う、といったスタンスをとっている施設が数多くあると思います。しかし、忙しい症例では教育する余裕がなく、粛々と業務をこなすことに集中してしまうこともあるのではないでしょうか。しかしオーストラリアでは、日本の麻酔科医や看護師が担当する多くの仕事を麻酔テクニシャンにお願いできるため、彼らの業務が楽になるだけでなく、若手への教育に割ける時間も増えるといったメリットが生まれます。
人工心肺
臨床工学技士
人工心肺を扱う臨床工学技士は、一症例につき1人です。これまで日本の幾つかの病院で心臓麻酔をみてきましたが、どの施設でも複数人の臨床工学技士で人工心肺を扱っていましたので、当初は驚きました。また、タッチスクリーンパネル付きのコンパクトな人工心肺の回路を一人で操作する様は、つい簡単そうだと錯覚してしまうほどです。
多くの日本の施設と同様、人工心肺中の循環管理は臨床工学技士がメインで行なっています。血液流量の調節だけでなく、血管収縮薬やイソフルレン(←ここは吸入麻酔薬を使うんですね。。)を用いて適宜循環動態を管理しています。そして、ありがたいことに、麻酔科医が扱う麻酔記録は、臨床工学技士のパソコン上の麻酔記録とリアルタイムで同期していますので、人工心肺中の薬やイベント(送血管や脱血管の挿入、低体温の開始と終了、大動脈遮断など)に関しては、臨床工学技士が全て記載してくれます。
人工心肺中によく使う薬として、モルヒネが挙げられます。麻酔中の鎮痛はフェンタニル主体ですが、RCHの術後鎮痛はモルヒネが第一選択薬です。そのため、術後抜管するタイミングとも相談しつつ、人工心肺にモルヒネをほぼルーチンに入れる事で、術後鎮痛へのスムーズな移行を目指しています。その他、人工心肺中に筋弛緩薬や抗生剤を使用しますが、利尿剤やステロイドといった薬は使いません。
麻酔科医として思いの外、やりやすいなと感じた点としましては、人工心肺が麻酔科医の左横に配置され、人工心肺中に臨床工学技士とコミュニケーションを取りやすいことです。わざわざ人工心肺の方まで歩いて行かなくても、流量や回路圧、リザーバーの量、濾過の状況、薬の投与のタイミングなど、リアルタイムで把握でき、臨床工学技士と意思疎通しやすいことは非常に大きなメリットだと思いました。
離脱
人工心肺離脱時の心血管作動薬の使い方も、興味深いトピックの一つです。日本では施設毎にマニュアルや好みがあると思いますが、RCHの麻酔科医達は、病態に応じて心血管作動薬を使い分けているため、その選択は驚くほど様々です。術前の心機能や循環動態に加え、それぞれの術式を考慮し、アドレナリン、ノルアドレナリン、ドブタミン、ミルリノン、バゾプレッシン、ニトロプルシドといった薬剤を使い分けていきます。小児循環器という個人差の非常に大きな領域において、血管収縮薬一つとってもエビデンスを導くのが難しい世界であるとは思います。それでも、それぞれの麻酔科医が鎮静剤や鎮痛剤と同様に、自分なりに考え理論的に循環作動薬を選んでいる様は、とても印象的です。
ちなみに、RCH内には驚くほど多くのガイドラインやプロトコールが存在し、細かく様々な事項について規定しています。例えば、糖尿病性ケトアシドーシスの患者がPICUに入室した際には、輸液の速度や採血の項目・頻度、電解質補正の手順などが全て書かれたプロトコールが存在しますので、それを看護師に渡すだけ(医師が何も言わずとも)治療が済んでしまいます。しかし、興味深いことに、誰が見ても大切な事項に関してはプロトコール化されますが、そこには必ずコンサルタントのコンセンサスが必要となります。すなわち、コンサルタントのやり方やスタンスに違いがある場合は、プロトコール化されません。ご存知の通り、麻酔科医は仕事内容(麻酔方法)に個々の好みが出やすいですし、オーストラリアもその例外ではありません。そのため、麻酔に関しては大まかなコンセンサスがあるのみで、こと細やかなプロトコールは存在しません。意外と個々の麻酔科医が理論と信条に基づいて麻酔していることは、興味深いところです。
無事人工心肺から離脱できそうになりますと、タイミングを見計らって循環器内科医がやってきて、心エコーで心臓の状態を評価します。術野心エコーであれば心臓外科医にプローブを操作してもらいますし、経食道心エコーであれば循環器内科医自ら操作し、評価を行います。繰り返しますが、麻酔科医がプローブを持ちレポートを残すことはありません。
手術終了
止血が確認できればドレーンを挿入し閉創です。術後腎不全が予想される患児では予防的に腹膜透析カテーテルを挿入します。この辺りで麻酔科医がPICUに電話をかけ、麻酔と手術の簡単な流れと、現時点での薬剤や呼吸器設定、ドレーンやペーシングワイヤー、ラインについて情報を共有することで、PICUで患者を迎える体制を整えてもらいます。
Fast track?
RCHでは小児心臓外科術後患者を手術室で抜管することは殆どありません。たとえシンプルな心房中隔欠損症であろうと、自発呼吸が良いとされているフォンタン手術やグレン手術であったとしても、挿管したままPICUに搬送します。そして、集中治療医がタイミングを見計らって抜管を試みます。前職では麻酔科医による手術室抜管を頻繁に行っていましたし、それを可能にするために術中の鎮静・鎮痛剤の量も細かく調整していました。ですので、RCHに来た当初は「麻薬の量が多すぎるから抜管できないんだ」「麻酔科医が術後管理をしていないから、このような丸投げが起きるんだ」と考えていました。
しかし、結局そのような症例もPICU入室後数時間以内に抜管されており、少なくとも臨床的には患者予後は変わらないように思います。そればかりか、手術室で抜管を待つ時間がないため手術室の回転数が上がり、PICUでも流れ作業のように抜管し、次々と退室、新規患者が入室してきます。ある日、ボスが「手術室抜管を積極的に行なっている施設もあるが、理由がわかるか?」と聞いてきた時、私は医学的観点からありきたりの答えをしました。それに対し、ボスが「それもある。ただ、一番大きな理由は麻酔科医が己の力を誇示したいからだ」と言った時に、ハッとしてしまいました。思い返してみると、自他共に何かしら心当たりがあったからです。
手術室で抜管しないだけではなく、レントゲン検査も手術室ではなくPICUで撮影します。流石にこれはマズいのではないかとも思いますが、幸いガーゼの置き忘れなどは発生していません。そして、抜管もレントゲン撮影もしないため、手術終了してから退室までの時間が非常に短いのが特徴です。
患者移送と引き継ぎ
PICUへ移動する際も、看護師はついて来ず、麻酔科医と麻酔テクニシャンのみで患者を搬送します。PICUでは連絡を受けた集中治療医や看護師が複数人待ち受けているわけですが、その大勢の前で麻酔科医が麻酔関連の引き継ぎを行い、続いて外科医が外科的な観点でプレゼンします。日本のような、医師から医師へ、看護師から看護師へ、といった個々の引き継ぎではないので、チームで同じ情報を共有することが可能となります。
感想
いかがでしたでしょうか。世界有数の小児病院の心臓麻酔といえども、特に日本の麻酔とそこまで違いはない印象を受けました。むしろ日本の小児心臓麻酔の方がきめ細やかで丁寧なのではないでしょうか。モニタリングの多さもそうですが、脱血管を挿入時の換気調節、脱血管の位置確認や大動脈の確認、人工心肺離脱時の心腔内の空気の確認、など、挙げればきりがないほど日本人の方が色々と細かくチェックしています。
しかし、オーストラリアのような「シンプル」な麻酔管理であっても、RCHが世界トップレベルの成績を叩き出しているという事実も私たちは理解しなければなりません。日本もミスを努力で防ぐといった一昔前のスタンスからは脱却しつつありますし、M&Mやインシデントから学びシステム化することで、安全性が上がり成績は向上するでしょう。しかし、これを繰り返せば繰り返すほど、細かな業務やプロセス、負担のみが増える危険があります。そこで、専門を細分化し新たな業種を導入すると同時に、(必要と信じていても実は)不要なものは積極的に削除していくことで、最大限の効率と生産性を目指す必要があるのではないでしょうか。RCHの小児心臓麻酔は、それを上手に実現している良い例なのかもしれません。





コメント